Cano-Díaz Ana Luz1, Triana-González Salma1, Gaytán-Martínez Jesús Enrique1, Mata-Marín José Antonio1, Samantha Pérez-Cavazos 5
- Infectious Diseases Department, Hospital de Infectología “Dr. Daniel Méndez Hernández” La Raza National Medical Center, Instituto Mexicano del Seguro Social, Mexico City, Mexico.
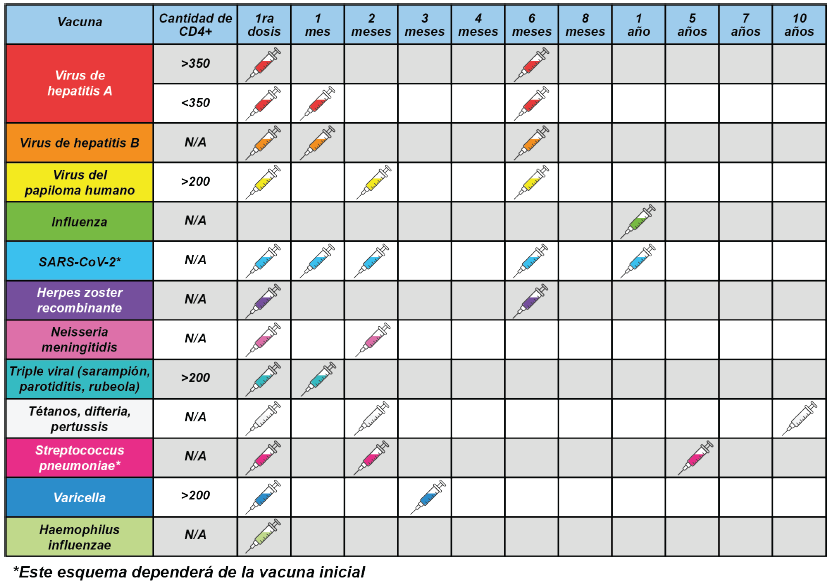
Generalidades
Las personas que viven con VIH (PVVIH) aún con adecuada terapia antirretroviral (TAR) tiene mayor riesgo de presentar algunas infecciones, que también adquiere la población general, pero con mayor riesgo de complicaciones mortales; existen diversas vacunas que nos pueden ayudar a prevenir la presentación y complicaciones de éstas, por lo que es necesario enfatizar en la vacunación en esta población.
Aquí se presentan recomendaciones de las vacunas que esta población debería de tener; a estas se pueden agregar vacunas si las PVVIH van a viajar y a exponerse a microorganismos específicos de cada región.
No todas las vacunas pueden ser recomendadas a las PPVIH, principalmente en aquellos que viven con <200 células/mm3.
Virus de hepatitis A
Es un virus cosmopolita que causa una infección aguda. Mecanismo de transmisión: alimentos o agua contaminada, por ruta fecal-oral.
Factores de riesgo: viajes a zonas endémicas, uso de drogas intravenosas, personas en situación de calle y hombres que tienen sexo con hombres.
Tratamiento: no existe un tratamiento específico.
Prevención: la forma principal es la vacuna y una adecuada higiene, predominante en los alimentos.
¿En quiénes está indicada la vacunación?: personas que viajarán a países endémicos, hombres que tienen sexo con hombres (HSH), personas con enfermedad hepática crónica y PPVIH, si es posible realizar una prueba de anticuerpos y en caso de IgG anti-VHA negativos se debe enfatizar en la vacuna.
Inmunogenicidad de la vacuna en PVVIH: puede ser menor que en aquellos que viven sin VIH. Las recomendaciones a nivel mundial tienen diferentes posturas en cuanto al esquema de vacunación. La NIH recomienda que si tienen factores de riesgo se debe vacunar y revisar anticuerpos al 1er- 2do mes postvacunación, y en caso de ser negativos, esperar a que tengan >200 células CD4+ y revacunar.

Virus de hepatitis B
Es una de las principales causas de infección hepática crónica y no hay una cura definitiva hasta el momento.
Mecanismo de transmisión: sangre, semen, fluidos corporales y de madre a hijo (transmisión vertical).
Factores de riesgo: contacto sexual con múltiples parejas, punción con agujas contaminadas que incluyen tatuajes o perforaciones, las PVVIH son más susceptibles a la infección crónica con posterior desarrollo de cirrosis hepática, enfermedad hepática terminal y hepato-carcinoma.
Tratamiento: análogos nucleósidos como tenofovir o entecavir; sin embargo, aún con TAR, las PVVIH con coinfección por VHB tienen una mayor mortalidad.
¿En quién está indicada la vacunación?: idealmente, previo a vacunarse, a todas las PVVIH se les debe realizar antígeno de superficie del virus de hepatitis B (HBsAg), anticuerpos contra el antígeno de superficie de VHB (anti-HBs) y anticuerpos contra el core de VHB (anti-HBc) y de acuerdo con esto se tendrán 3 situaciones que ameritan vacunación:
1) PPVIH que nunca han recibido vacuna contra VHB ni han estado en contacto con el virus (anti-HBs negativo, HBsAg negativo, anti-HBc negativo): se recomienda vacunación independientemente de la carga viral RNA VIH-1 y su cuenta de células CD4+.
2) PPVIH que no respondieron al ciclo de vacunación (anti-HBs negativo o menos a 10 UI/L, HBsAg negativo, anti-HBc negativo): revacunar, 3 vacunas a doble dosis.
3) PPVIH con exposición previa a VHB o hepatitis B oculta (anti-HBc positivo): descartar hepatitis B oculta mediante la realización de una carga viral DNA VHB, una vez hecho esto aplicar 3 dosis de vacuna, si en 4 semanas anti-HBs no son > 100 mIU/mL, usar esquema reforzado de 3 vacunas a doble dosis.

Virus del papiloma humano (VPH)
El VPH es la principal infección de transmisión sexual, se han identificado >200 genotipos, la mayoría causan verrugas anogenitales, papilomatosis respiratoria, pero alrededor de 40 se han asociado con lesiones premalignas y malignas en cérvix, ano, vulva, vagina, pene y orofarínge. Los genotipos 16 y 18 causan el 70% de los cánceres cervicales y son la cuarta neoplasia más común en mujeres; los genotipos 6 y 11 son los relacionados más frecuentemente con lesiones benignas.
Mecanismos de transmisión: sexo anal, vaginal, oral, roce piel con mucosa o piel con piel.
Factores de riesgo: relaciones sexuales o roce con piel contaminada con VPH, las PVVIH aún en tratamiento antirretroviral efectivo tienen un mayor riesgo y tasas de infección por VPH, persistencia, reinfección y capacidad de portar múltiples genotipos, además de que progresan más rápido a lesiones malignas. La infección por VPH aumenta 2 veces más el riesgo de adquirir VIH. Hay evidencia que sugiere que las tasas de seroconversión de los anticuerpos contra VPH son menores en PVVIH con menos de 200 CD4+ y RNA VIH-1 detectable.
Tratamiento: no se tiene un tratamiento específico para la infección, solo para las manifestaciones de enfermedad como verrugas y cáncer.
¿En qué pacientes está indicada la vacunación?: de acuerdo con los lineamientos internaciones en PVVIH la vacuna contra VPH se debe aplicar (3 dosis) a todas las personas menores de 26 años independientemente de su sexo al nacimiento, entre los 27 y 45 años dependerá de los factores de riesgo. En las recomendaciones mexicanas continúa la recomendación en PVVIH mujeres hasta los 45 años y hombres hasta los 26 años.
Nuestra sugerencia que todas las PVVIH deben recibir la vacuna contra VPH hasta los 45 años independientemente de su sexo al nacimiento.
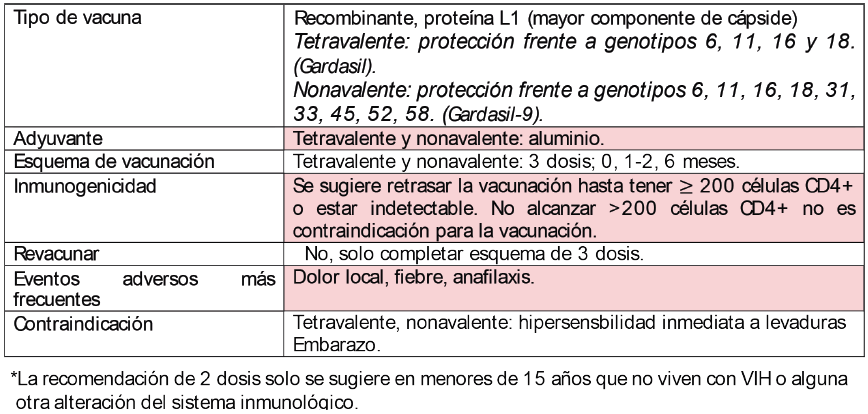
Virus de influenza
Los virus de la influenza A y B anualmente causan brotes durante el invierno. Los síntomas de influenza estacional incluyen tos seca, fiebre, mialgias, cefalea, artralgias y malestar general; aunque la mayoría de la población se recupera sin atención medica hay individuos que se consideran de alto riesgo de progresar a enfermedad grave e inclusive la muerte.
Mecanismos de transmisión: persona a persona, principalmente a través de gotillas respiratorias (ej., cuando una persona está infectada y tose o estornuda a una persona susceptible), se han asociado también fomites.
Factores de riesgo: las personas con mayor riesgo de progresión de la enfermedad son mujeres embarazadas, niños menores a 59 meses, personas con enfermedades crónicas, adultos de tercera edad, personas que viven con alguna condición de inmunosupresión (incluyendo PVVIH). Se considera que las PVVIH siempre tienen mayor riesgo de progresión de la enfermedad, por lo que se les debe aplicar la vacuna tetravalente (2 cepas de virus A y 2 cepas de virus B) anualmente.
Tratamiento: el manejo es sintomáticos y en personas de alto riesgo considerar tratamiento con oseltamivir, zanamivir o baloxavir que son opciones con las que contamos en el país.
¿En qué pacientes está indicada la vacunación?: en todos los pacientes independientemente de su estado de inmunidad, en PVVIH independientemente de su cuenta de células CD4+ deben vacunarse.
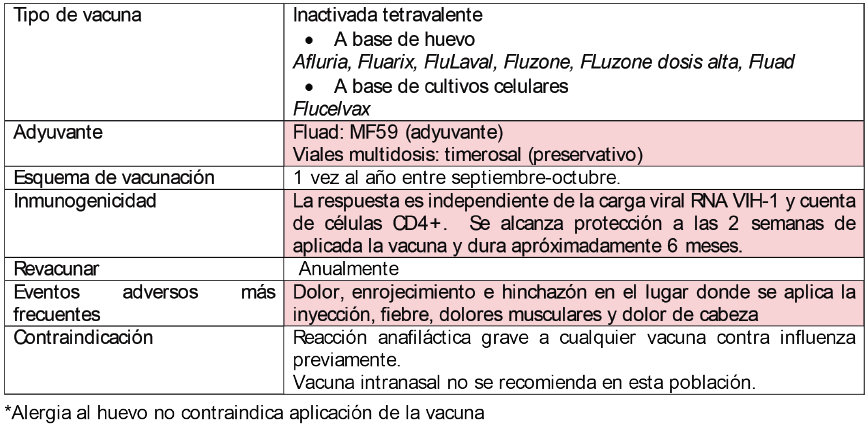
Virus del sarampión, parotiditis y rubéola
El sarampión es una enfermedad altamente contagiosa y amenazante para personas con algún grado de inmunosupresión. Cursa con fiebre, tos, coriza, conjuntivitis manchas de Koplik, erupción maculo-papular de inicio en piel cabelluda descendente. Hasta el 30% cursa con complicaciones por el virus del sarampión como: diarrea, otitis media, neumonía, encefalitis, panencefalitis esclerosante subaguda y muerte.
La parotiditis usa cursa con inflamación de las glándulas parótidas, fiebre, cefalea y dolores musculares, puede complicarse con meningitis, orquiepididimitis, que puede desencadenar esterilidad, sordera neurosensorial, pancreatitis, ooforitis y mastitis, artritis, tiroiditis, miocarditis, etc.
La rubéola también se considera una enfermedad exantemática, usualmente cursa leve con erupción cutánea, fiebre, náuseas y conjuntivitis leve. El exantema comienza en la cara y el cuello antes de progresar hacia los pies, cursa con adenopatías; los adultos infectados pueden cursar con artritis.
Mecanismos de transmisión: exposición a gotillas respiratorias y en el caso de sarampión y rubéola, piel con piel en personas con la enfermedad.
Factores de riesgo: estar en una región de brote como en el caso de sarampión o en las 3 infecciones estando en contacto cercano con personas enfermas.
Tratamiento: solo manejo sintomático
¿En qué pacientes debe indicarse la vacuna?: esta vacuna se recomienda en PVVIH con >200 células CD4+ y con TAR estable.
Vacuna triple viral (sarampión, parotiditis y rubéola) o vacuna cuádruple viral (se agrega cobertura contra virus de la varicela).

SARS-CoV-2
Los principales síntomas del COVID-19 son fiebre, tos, disnea, algunos presentan síntomas gastrointestinales. La enfermedad se puede volver mortal secundario a la inflamación sistémica y la falla respiratoria.
Mecanismos de transmisión: persona a persona, principalmente a través de gotillas respiratorias (ej., cuando una persona está infectada y tose o estornuda a una persona susceptible), se han asociado también fomites.
Factores de riesgo: PVVIH con <200 células CD4+ y carga viral RNA VIH-1 detectable tienen mayor riesgo de progresión a enfermedad grave, por tanto, se consideran un grupo prioritario para recibir la vacuna y tratamiento antiviral temprano contra SARS-CoV-2.
Tratamiento: el manejo es sintomáticos y en personas de alto riesgo considerar tratamiento con nirmatrelvir/ritonavir y en casos de contraindicación uso de molnupiravir.
¿En qué pacientes debe indicarse la vacuna?: en todos los pacientes independientemente de su estado de inmunidad, en PVVIH independientemente de su cuenta de células CD4+ deben vacunarse.
Existen diferentes vacunas disponibles en nuestro país:
Pfizer: contiene ARN mensajero que codifica la proteína S. Eficacia del 95% con 2 dosis: 0, 21 días.
Moderna: vacuna de ARN mensajero que sintetiza proteína S. Eficacia de 94% posterior a 2 dosis: 0, 28 días
AstraZeneca: contiene vector de adenovirus de chimpancé de replicación deficiente (ChAdOx1), que contiene el gen de la glicoproteína de superficie estructural (proteína S). Eficacia: 81.3% posterior a 2da dosis: 0, 28-90 días
Sputnik V: contiene un vector viral de adenovirus que expresa la proteína S., Eficacia: 91.6% posterior a la 2da dosis: 0, 21 días
Coronavac: virus inactivados de SARS-CoV-2. Eficacia entre 50.65-91.25% con 2 dosis: 0, 14 días.
Cansino: contiene vector viral de adenovirus que expresa proteína S. Eficacia de 65.7% con 1 dosis para disminuir síntomas, y 90% para disminuir riesgo de enfermedad grave. Dosis única
Covaxin: contiene virus inactivados del SARS-CoV-2. Eficacia de 81% con 1 dosis para disminuir riesgo de COVID-19 sintomático. Dosis única.
Abdala: proteína recombinante de dominio de unión al receptor del virus de SARS-CoV-2 (RBD). Eficacia de 92.28% contra enfermedad sintomática, disminuye mortalidad en 94.1% con esquema completo. 3 dosis: 0, 14-28 días, 28-56 días. Refuerzo a los 4 meses posterior a última dosis.
Novavax: proteína S recombinante, adyuvante Fracción-A y fracción-C del extracto de Quillaja saponaria Molina. Eficacia contra la enfermedad leve, moderada y grave es del 90%; 2 dosis: 0, 8 semanas, refuerzo a los 4-6 meses después del primer esquema.
Comirnaty: vacuna de ARN mensajero que sintetiza proteína S de la variante Omicron XBB.1.5. Efectividad del 84% .1 dosis a los 3 meses de la dosis de COVID-19 previa (cualquiera que haya recibido).
Las vacunas bivalentes 2022-2023 protegen contra el virus original que causa el COVID-19 y las variantes ómicron BA.4 y BA.5, por el momento solo existen Pfizer-BioNTech y Moderna.
Virus de Varicela Zoster
Es un tipo de herpes virus que afecta a los humanos y que persiste latente en los ganglios y puede reactivarse de acuerdo con el estado inmunitario del paciente. Provoca 2 enfermedades:
1) Varicela (primoinfección) que usualmente es autolimitada, pero puede complicarse con infección de tejidos blandos, neumonía, hepatitis y encefalitis en población de riesgo (embarazadas, inmunocomprometidos);.
2) Herpes zoster (reactivación) que involucra 1 ó 2 dermatomas ocasionando vesículas muy dolorosas que se presentan con mayor frecuencia en tronco y en cara, puede complicarse con neuralgia postherpética principalmente en personas mayores y que cursan con algún tipo de inmunocompromiso, también puede afectar ojos, sistema nervioso, y ocasionar alteraciones en el feto.
Mecanismos de transmisión: gotillas respiratorias y contacto piel con piel con una persona con infección activa previo a fase de costra.
Factores de riesgo: contacto con personas con enfermedad activa, las PVVIH tienen hasta 20 veces más riesgo de padecer con virus del herpes zoster y sus complicaciones.
Tratamiento: aciclovir, famciclovir o valaciclovir.
¿En qué pacientes debe indicarse la vacuna?: en todos los pacientes con antecedente de varicela a partir de los 50 años, en PVVIH se recomienda vacunar a partir de los 19 años. Preferentemente con cuenta de CD4+ >200 células/mcL, pero no está contraindicada con cuentas de CD4+ <200 células/mcL.

Neisseria meningitidis
Bacteria gram negativa que causa meningitis e infección sistémica, hay 5 serotipos, A, B, C, W e Y; el B es el responsable del 51% de los casos.
Mecanismo de transmisión: a través de las secreciones respiratorias o de la garganta (saliva o esputo). En general, para propagar estas bacterias tiene que haber un contacto cercano (por ejemplo, al toser o besarse) o prolongado.
Factores de riesgo: edad, estados de inmunocompromiso y algunas regiones. Las PVVIH tienen un mayor riesgo de desarrollar enfermedad invasiva por N. meningitidis, la mortalidad es inversamente proporcional a la cantidad de células CD4+; además cursan con presentaciones atípicas.
Tratamiento: ceftriaxona.
¿En qué pacientes debe indicarse la vacuna?: las PVVIH de 2 meses o mayores deben vacunarse con vacuna contra meningococo llamada MenACWY.
En México solo contamos con la vacuna tetravalente de polisacáridos conjugados con toxoide diftérico para adultos.

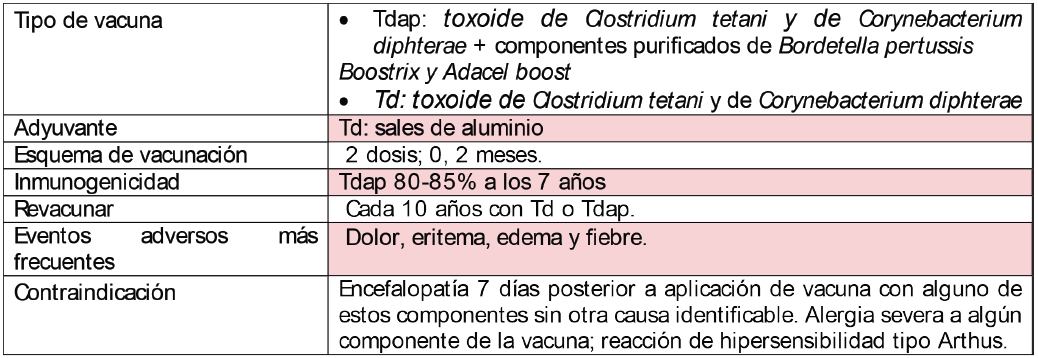
Tétanos, difteria, pertussis (Tdap) o tétanos y difteria (Td)
La tosferina es una enfermedad causada por Bordetella pertussis, afecta principalmente el tracto respiratorio superior, aunque se considera una enfermedad de niños.
Factores de riesgo: las PVVIH tienen una prevalencia hasta 1000 veces mayor que la población general llegando a desarrollar enfermedad severa.
La difteria es causada por Corynebacterium diphtheriae y Corynebacterium ulcerans, afectan el tracto respiratorio y la piel, no hay muchos estudios sobre la vacuna en PVVIH, solo que hay disminución en los títulos de anticuerpos en personas con bajos niveles de células CD4+.
El tétanos es causado por la neurotoxina de Clostridium tetani, los síntomas son rigidez, espasmos y esto puede llevar a falla respiratoria, cardiaca y la muerte; es prevenible con la vacuna que tiene una inmunidad duradera, se ha observado una respuesta inmunogénica menor en PVVIH, igualmente esto se asocia a bajos niveles de células CD4+ al momento de la vacunación y al nadir de éstos.
Tdap y Td también se pueden utilizar como profilaxis contra tétanos en caso de heridas.
Tratamiento: el tratamiento de tosferina suele ser sintomático y macrólidos. Antitoxina para difteria.
¿En qué pacientes debe indicarse la vacuna?: todas las PVVIH deben vacunarse cada 10 años.
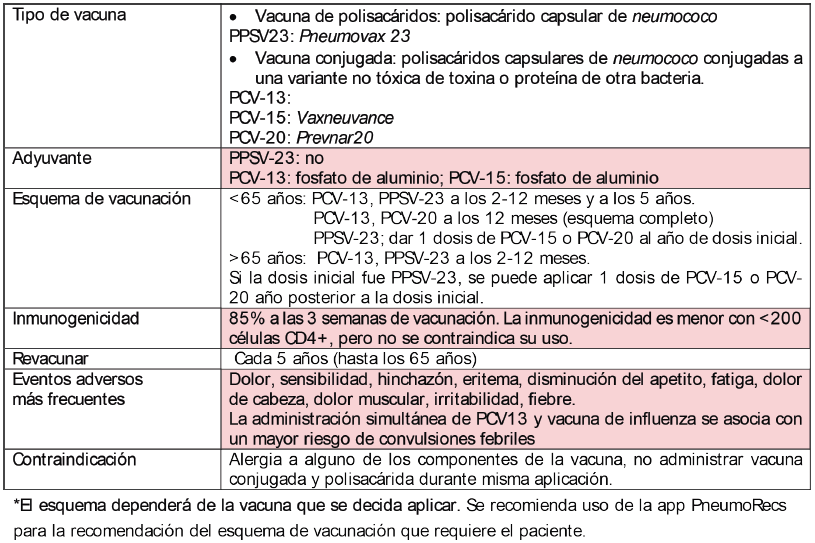
Streptococcus pneumoniae
Bacteria gram-positiva causante de neumonía, otitis, meningitis, bronquitis, conjuntivitis, sepsis, osteomielitis, etc.
Mecanismos de transmisión: a través de las secreciones respiratorias o de la garganta (saliva o esputo). Se han vinculado fómites en su transmisión.
Factores de riesgo: los adultos de 65 años o mayores tienen mayor riesgo de contraer la enfermedad neumocócica. También están en mayor riesgo los adultos de todas las edades si tienen alcoholismo. enfermedad crónica del corazón, pulmones, riñones o el hígado. Las PVVIH tienen un riesgo de 10 a 100 veces más de infección neumocócica con o sin tratamiento antirretroviral, este riesgo aumenta con <350 células CD4+.
Tratamiento: depende del sitio de afección es el antibiótico y dosis que se recomendará.
Los serotipos incluidos dependen del tipo de vacuna, hay 1 vacuna de polisacárido y 3 vacunas conjugadas, en México se disponen de PPSV-23, PCV-10 y PCV13 (por ahora).
PPSV23 (23-valente polisacárida), contiene polisacáridos purificados capsulares de S.pneumoniae de los serotipos: 1, 2, 3, 4, 5, 6B, 7F, 8, 9N 9V, 10A, 11A, 12F, 14, 15B, 17F, 18C, 19F, 19A, 20, 22F, 23F, 33F.
PCV-20 (20-valente conjugada), suspensión estéril de sacáridos conjugada con variante no tóxica de la toxina diftérica CRM197: 1, 3, 4, 5, 6A, 6B, 7F, 8, 9V, 10A, 11A, 12F, 14, 15B, 18C, 19A, 19F, 22F, 23F, y33F.
PCV-15 (15-v alente conjugada) suspensión estéril de sacáridos purificados capsulares de S.pneumoniae con variante no tóxica de la toxina diftérica CRM197, abarca serotipos 1, 3, 4, 5, 6A, 6B, 7F, 9V, 14, 18C, 19A, 19F, 22F, 23F, y 33F.
PCV-13 (13-valente conjugada) no tóxica de la toxina diftérica CRM197: 1, 3, 4, 5, 6A, 6B, 7F, 9V, 14, 18C, 19F, 19A, 23F.
¿En qué pacientes debe indicarse la vacuna?: en los adultos mayores de 65 años y en personas con inmunocompromiso incluyendo PVVIH a partir de los 19 años.
Virus de Varicela
La varicela generalmente es leve y autolimitada, los adultos cursan con fiebre y malestar antes de que aparezca la erupción, la cual es generalizada, pruriginosa y rápidamente progresiva (24 horas) de máculas a pápulas y lesiones vesiculares, en piel cabelluda, cara, tronco, y luego se extiende a las extremidades; la mayor concentración de lesiones se encuentra en el tronco. Puede afectar membranas mucosas de la orofaringe, el tracto respiratorio, la vagina, la conjuntiva y la córnea. A a lo largo de varios días se observan lesiones en todas sus fases, conocido como lesiones en cielo estrellado.
Las personas con alguna condición de inmunocompromiso tienen hasta 36% de enfermedad diseminada, fulminante y hemorrágica, principalmente neumonía y la encefalitis. Las principales complicaicones son infecciones bacterianas secundarias en piel, mielitis transversa, síndrome de Guillain-Barré, trombocitopenia, varicela hemorrágica, púrpura fulminante, glomerulonefritis, miocarditis, artritis, orquitis, uveítis, iritis y hepatitis.
Mecanismos de transmisión: persona a persona, contacto directo con líquido vesicular o inhalación de aerosoles.
Factores de riesgo: contacto con personas con enfermedad activa, alteraciones de inmunidad humoral, uso de esteroides a dosis altas (≥ 2mg/kg/día o ≥20 mg/kg/día de prednisona o su equivalente) por más de 2 semanas y/o si este se ha suspendido por más de 1 mes
Tratamiento: usualmente solo es sintomático, PVVIH tienen alto riesgo de diseminación, se sugiere uso de aciclovir.
¿En qué pacientes debe indicarse la vacuna?: aquellos con evidencia de NO tener inmunidad contra varicela, PVVIH > 1 año de vida con ≥15% CD4+, PVVIH >8 años con ≥200 CD4+. La vacuna combinada con sarampión, paperas y la rubéola (ProQuad) no se debe usar en PVVIH.

REFERENCES
- De Vito A, Colpani A, Trunfio M, Fiore V, Moi G, Fois M, et al. Living with HIV and getting vaccinated: A narrative review. Vaccines (Basel) [Internet]. 2023;11(5). Disponible en: http://dx.doi.org/10.3390/vaccines11050896.
- MMWR. Morbidity and mortality weekly report, vol. 71, April 1, 2022. 2022 [citado el 10 de enero de 2024];71. Disponible en: https://stacks.cdc.gov/view/cdc/115806.
- CDC. 2023-2024 ACIP summary [Internet]. Centers for Disease Control and Prevention. 2023 [citado el 10 de enero de 2024]. Disponible en: https://www.cdc.gov/flu/professionals/acip/summary/summary-recommendations.htm.
- Inactivated influenza vaccine information statement [Internet]. Cdc.gov. 2023 [citado el 10 de enero de 2024]. Disponible en: https://www.cdc.gov/vaccines/hcp/vis/vis-statements/flu.html
- Vacunas COVID | [Internet]. Vacunacion.org. [citado el 10 de enero de 2024]. Disponible en: https://vacunacion.org/covid/
- De V 1. 0. GUÍA TÉCNICA PARA LA APLICACIÓN DE LA VACUNA ABDALA/CIGB-66 CONTRA EL VIRUS SARS-CoV- [Internet]. Gob.mx. [citado el 10 de enero de 2024]. Disponible en: https://vacunacovid.gob.mx/wp-content/uploads/2022/12/221213_GuiaTecnicaAbdala.pdf
- Berkowitz EM, Moyle G, Stellbrink H-J, Schürmann D, Kegg S, Stoll M, et al. Safety and immunogenicity of an adjuvanted herpes zoster subunit candidate vaccine in HIV-infected adults: a phase 1/2a randomized, placebo-controlled study. J Infect Dis [Internet]. 2015;211(8):1279–87. Disponible en: http://dx.doi.org/10.1093/infdis/jiu606